LECZENIE – OGÓLNE ZALECENIA
Głównym zadaniem leczenia jest przywrócenie drożności górnych dróg oddechowych w czasie snu. Cel ten można uzyskać stosując metody zachowawcze i chirurgiczne.
- Odchudzanie. Otyłość jest istotnym czynnikiem nasilającym objawy OBPS. Odkładająca się w okolicy szyi tkanka tłuszczowa może uciskać górne drogi oddechowe, zmniejszając ich światło. Redukcja masy ciała chorych na łagodną postać OBPS może doprowadzić do całkowitego ustąpienia zaburzeń oddychania w czasie snu. Aby schudnąć należy zmienić styl życia oraz przyzwyczajenia żywieniowe. Powszechnie wiadomo, że najskuteczniejszym sposobem walki z nadwagą jest zmniejszenie ilości spożywanych pokarmów. Pierwszym krokiem , który należy wykonać aby osiągnąć cel, to zmniejszyć dotychczasowe porcje żywieniowe o połowę. Posiłki powinny być niskokaloryczne z małą zawartością tłuszczy i węglowodanów. Należy zastanowić się, z których źródeł zbędnych kalorii można zrezygnować, np.: nie dosładzać herbaty i kawy, zrezygnować całkowicie ze słodyczy i napojów alkoholowych, zmienić sposób przyrządzania potraw tzn. nie smażyć, nie zaprawiać śmietaną ani majonezem itd. Zawsze można jeść jarzyny! Na wadze nie powinno się tracić więcej niż 1 kilogram w ciągu tygodnia, idealne tempo odchudzania to 1-3 kg na miesiąc. O wiele łatwiej jest schudnąć niż tę obniżoną wagę utrzymać. Bardzo pomaga w utrzymaniu obniżonej wagi ciała włączenie do codziennego planu zajęć regularnego wysiłku fizycznego.
- Unikanie alkoholu. Nawet niewielkie jego dawki wypite przed snem wyraźnie nasilają zaburzenia oddychania. Związane jest to z działaniem alkoholu hamującym ośrodkowy układ nerwowy i obniżającym napięcie mięśni.
- Unikanie leków nasennych. Mają działanie podobne do alkoholu, dlatego u chorych na OBPS są przeciwwskazane.
- Spanie na brzuchu lub na boku. W pozycji na wznak łatwiej dochodzi do zapadania się podstawy języka ku tylnej ścianie gardła. Wynika to z działania siły grawitacji. Spanie na boku można wymuszać przez wszycie na plecy piżamy piłki tenisowej.
- Zaprzestanie palenia.
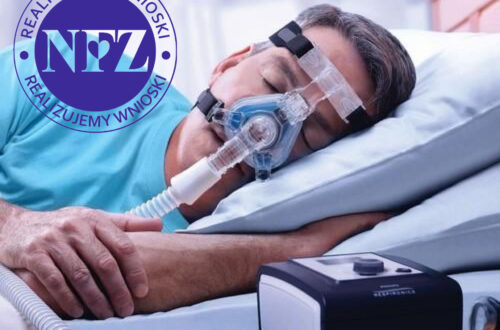
Leczenie to polega na stosowaniu w czasie snu aparatu wytwarzającego stałe dodatnie ciśnienie powietrza, w zakresie od 3 do 20 cm słupa wody. Powietrze to tłoczone jest z aparatu do dróg oddechowych elastyczną rurą, połączoną z maską , umocowaną szczelnie dookoła nosa śpiącego za pomocą dobrze przylegającego czepca. Dodatnie ciśnienie powoduje mechaniczne usztywnienie górnego odcinka dróg oddechowych, zapobiegając zapadaniu się jego ścian. Ciśnienie potrzebne do zniesienia chrapania i bezdechów ustala się indywidualnie, w czasie badania PSG lub na podstawie zapisów z aparatów autoCPAP po kilku nocach używania ich.
- AHI > 10
- Nadmierna senność dzienna, Skala Senności Epworth > 9 punktów
- Zespół wzmożonej oporności górnych dróg oddechowych (UARS)
|
Objawy niepożądane CPAP
|
Rady
|
| Otarcia skóry nasady nosa | Dobrze dopasować maskę, zastosować podkładkę |
| Zapalenie spojówek spowodowane przeciekami powietrza | Dobrze dopasować i umocować maskę, aby zapobiec przeciekom powietrza |
| Katar wodnisty z podrażnienia śluzówki nosa zwiększonym przepływem powietrza | Doraźnie, miejscowo leki obkurczające naczynia i przeciwzapalne, na stałe nawilżacz z podgrzewaczem powietrza |
| Katar alergiczny lub ropną wydzieliną | Zgłosić się do lekarza |
| Suchość w nosie | Żel nawilżający lub nawilżacz |
| Krwawienie z nosa | Zgłosić się do lekarza |
| Trudność z zaśnięciem | Funkcja RAMP |
- Stan po świeżo przebytej operacji neurochirurgicznej lub po urazie czaszki (jeżeli podejrzenie złamania podstawy czaszki lub uszkodzenie sitowia)
- Świeży zawał
- Niestabilna choroba wieńcowa
Jak stosować?
- Zawsze podczas snu: w nocy i w czasie dziennych drzemek
- Każdej nocy, przynajmniej 5 godz.
- Oddychać nosem, nie przez usta (jeżeli jest to niemożliwe stosować maskę twarzową)
- Maska nie może uciskać, powinna być szczelna (niestety szybko zużywa się)
- Umocowanie maski za pomocą pasów, czepca, ale bez części sztywnych
- Czyścić wodą i detergentem przynajmniej raz w tygodniu maskę i rurę, (maski żelowej nie można myć detergentem)
- Nie moczyć samego aparatu
- Wymieniać filtr co miesiąc,
- Otoczenie wokół aparatu nie może być zakurzone,
- Codziennie wymieniać wodę w nawilżaczu (producent radzi stosować wodę destylowaną, przegotowaną)
- Pierwsza wizyta po 1-3 miesiącach stosowania aparatu
- Chrapanie i bezdechy pomimo stosowania aparatu
- Nadmierna senność dzienna
- Nietolerancja zastosowanego ciśnienia, trudności z zaśnięciem, częste wybudzenia
- Uciążliwy, przedłużający się ponad kilka tygodni katar
- W miejscu kontaktu skóry z maską pojawiają się zmiany zapalne, swędzące o charakterze wyprysku alergicznego
- Krwawienie z nosa pojawiające się tylko podczas stosowania aparatu
- Ramp – tzw opóźnienie ułatwiające zasypianie
- AutoCPAP – dostosowuje ciśnienie w zależności od natężenia zaburzeń oddychania, ustawienia mogą zmieniać się kilkakrotnie w ciągu nocy zależnie od pozycji ciała, w której chory śpi oraz fazy snu
- Poprawa drożności nosa. Niedrożność nosa ma duże znaczenie w rozwoju OBPS i w leczeniu za pomocą CPAP. Postępowanie obejmuje korektę przegrody nosa, plastykę małżowin nosowych.
- Tonsillektomia czyli usunięcie migdałków podniebiennych. Znajduje zastosowanie u osób u których przerost migdałków podniebiennych współdecyduje o zwężeniu gardła.
- Uwulopalatofaryngoplastyka (UPPP). Polega na usunięciu nadmiaru błony śluzowej bocznych ścian gardła i łuków gardłowo-podniebiennych, bez naruszania warstwy mięśniowej. Powiększony lub wydłużony języczek jest wycinany lub skracany. Operacja ta została wprowadzona w 1964 roku przez Ikematasu jako metoda leczenia pacjentów dokuczliwie głośno chrapiących. W 1981 Fijuta opisał zastosowanie tych zabiegów u chorych z OBPS. W latach dziewięćdziesiątych UPPP zaczęto zastępować uwulopalatoplastyką laserową (UPPL). Do zabiegów wykorzystywany jest laser CO. Operując w ten sposób dokonuje się precyzyjnej i niemal bezkrwawej resekcji nadmiaru błony śluzowej podniebienia miękkiego bez konieczności stosowania znieczulenia ogólnego.
- Operacja twarzoczaszki i kości gnykowej. Postępowanie polegające na wysunięciu żuchwy i łuku szczęki oraz uniesieniu kości gnykowej można zaproponować chorym, którzy nie tolerują stosowania aparatu CPAP i mają niedorozwój żuchwy.
- Zmniejszenie objętości języka. Stosowane w przypadku przerostu podstawy języka polega na częściowej resekcji jego masy.
- Tracheostomia. Zabieg polegający na wykonaniu otworu oddechowego poniżej krtani, co pozwala na ominięcie krytycznego miejsca zwężenia. Zabieg ten jest trudny do przeprowadzenia u chorych na OBPS, którzy są w większości otyli. Obecnie wykonywany jedynie w sytuacjach krytycznych, jako postępowanie tymczasowe.
- Pozostałe metody mogą być stosowane tylko w łagodnych postaciach bezdechu sennego
- wysuwające język
- wysuwające żuchwę
- MAD (mandibular advancing device)
- Stymulacja n.podjęzykowego w obrębie szyi i jamy ustnej
- Selektywna stymulacja mięśni odpowiedzialnych za drożność górnych dróg oddechowych